Häufig gestellte Fragen
Fragen zu Schmerzen
Die häufigste Ursache für „brennende Beschwerden“ beim Wasserlassen ist eine Harnwegsinfektion. Nicht selten gehen diese Beschwerden mit einem erhöhten Dranggefühl, einer erhöhten Frequenz beim Wasserlassen, trüben übelriechendem Urin und manchmal auch mit Fieber einher.

In den allermeisten Fällen ist eine aufsteigende bakterielle Infektion für die Beschwerden verantwortlich. Selten sind die Beschwerden Folge einer viralen Infektion, einer Strahlentherapie oder anderer entzündlicher nicht bakterieller Ursachen.
Aufgrund der kürzeren Harnröhre sind Frauen weitaus häufiger betroffen als Männer.
Oft werden Nierenschmerzen mit Rückenschmerzen verwechselt oder Rückenschmerzen mit Nierenschmerzen. Nierenschmerzen können unterschiedlichen Charakters sein, so können sie zum einen dumpf drückend oder zum anderen wellenförmig-stechend auftreten (kolikartig). Nicht selten strahlen Nierenschmerzen in den Unterbauch aus.

Der Unterschied zum Rückenschmerzen ist, dass dieser in der Regel unabhängig von Bewegung auftritt.
Ursächlich für Nierenschmerzen können Entzündungen des Nierenbeckens (Pyelonephritis) sein. Bei schweren Verläufen können die Schmerzen mit Fieber und / oder Schüttelfrost einhergehen.
Wenn der von der Niere gebildete Urin nicht ungehindert in die Harnblase ablaufen kann, spricht man von einer Harntransportstörung oder Harnstauung. Durch die damit verbundene Druckerhöhung im Nierenbecken können heftige, wellenförmige Schmerzen entstehen, die nicht selten mit Übelkeit und / oder Erbrechen einhergehen. In schwerwiegenden Fällen können auch Fieber und Schüttelfrost auftreten. Ursächlich für die Harnstauung sind in der Regel Harnsteine, Harnleiterengen und selten Tumore.
In seltenen Fällen können Tumore der Nieren bzw. Harnleiter oder Durchblutungsstörungen der Nieren ebenfalls Schmerzen auslösen.
Unabhängig von der Ursache der Beschwerden sollten persistierende Schmerzen im Rücken-/ Nierenbereich ärztlich abgeklärt werden.
Das Empfinden von Leisten- bzw. Hodenschmerzen kann sehr unterschiedliche Gründe haben. Der subjektiv wahrgenommene Leistenschmerz kann so zum einen in den Hoden einstrahlen ohne dass der Hoden selbst bei Berührung wirklich schmerzt.
Zum anderen kann er vom Hoden ausgehen und in die Leistenregion ausstrahlen. Hierbei kann der Hoden sehr wohl ungemein druckempfindlich sein.
Die Behandlung der Schmerzen richtet sich nach der Ursache der Beschwerden.
Wenn der Hoden bzw. seine umgebenden Strukturen (z.B. Nebenhoden) bei Berührung stark druckschmerzhaft ist / sind, ist nicht selten eine Hoden-/Nebenhodenentzündung (Orchitis / Epididymitis) für die Beschwerden verantwortlich. Eine solche Entzündung beginnt meistens schleichend, kann mit Beschwerden beim Wasserlassen, mit Fieber und einem allgemeinen Krankheitsgefühl einhergehen. Auslöser von Hodenentzündungen sind meistens Bakterien, die sich ein- oder beidseitig ausbreiten und akute oder auch chronische Hodenschmerzen nach sich ziehen.
Beginnt die Symptomatik spontan z.B. aus dem Schlaf heraus und hat sofort unerträglichen Charakter, könnte einer Verdrehung des Hodens (Hodentorsion) mit gleichzeitiger Unterbrechung des Blutabflusses ursächlich für die Beschwerden sein. In jedem Fall handelt es sich um einen Notfall und eine akute urologische Vorstellung ist notwendig.
Bei in den Hodensack einstrahlenden Beschwerden bei denen der Hoden an sich nicht sonderlich druckschmerzhaft ist, könnte es sich um eine Reizung des Nerven handeln, welcher den Hoden sensibel versorgt (Spermatikusneuralgie). Diese Nervenreizung kann durch Beschwerden in der Leistenregion, z.B. Leistenbruch / „Sportlerleiste“, oder selten eines sich im Harnleiter befindlichen Harnstein handeln. Auch Beschwerden im Hüftgelenk können in den Hodensack einstrahlen.
In seltenen Fällen können Hodentumore oder Krampfadern (Varikozele) für die Beschwerden verantwortlich sein.
In jedem Fall sollten Leisten- und Hodenschmerzen urologisch abgeklärt werden.
Fragen zur Harnblase
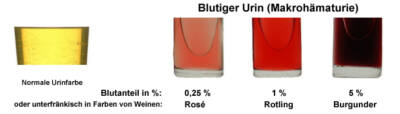
Wenig Blut reicht aus um den Urin rot zu färben. Neben dem Schreck stellt sich sofort die Frage nach dem Warum!? Nicht selten ist die Blutung auch nur mikroskopisch bzw. mit einem Teststreifen im Zuge einer hausärztlichen Routinekontrolle nachweisbar (Erythrozyturie).
In den meisten Fällen ist die Ursache des rot verfärbten Urins bzw. der Erythrozyturie harmlos. Daher sollten Sie nicht in Panik geraten und einen Urologen aufsuchen. Die Blutung kann bei Erkrankungen der Niere, der Harnleiter, der Blase und bei Männern bei Prostataveränderungen auftreten. Grundsätzlich unterscheidet man die symptomatische Blutung (Brennen beim Wasserlassen, Schmerzen im Nierenbereich, Bauchkrämpfe etc.) von der asymptomatischen Blutung.
Bei symptomatischer Blutung ist nicht selten eine Entzündung der Harnröhre, Harnblase oder Nieren für die Beschwerden verantwortlich. Akute Entzündungen im Bereich der Blase, des Nierenbeckens, der Prostata, des Hodens und Nebenhodens können sehr schmerzhaft sein und sollten umgehend behandelt werden.
Auch bei Nieren‑, Blasen- bzw. Harnleitersteinen ist in der Regel Blut im Urin nachzuweisen. Im Falle der symptomlosen Blutungen können kleine Einrisse der Schleimhaut, Blutungen aus Prostatavenen, internistische Erkrankungen der Nieren, Unfälle, übermäßige körperliche Aktivität und Medikamente ursächlich sein.
In seltenen Fällen kann die Blutung aber auch aufgrund einer bösartigen Gewebsveränderung im Nierenbecken, den Harnleitern, der Blase oder Prostata auftreten. Daher sollte jede Blutung urologisch abgeklärt werden.
Anhand unseres Bildes können Sie erkennen wie gering der Blutanteil sein kann, der bereits zu einer deutlichen Verfärbung führen kann.
Je nach Farbe des Urins sollten Sie nach folgendem Schema handeln:

Ein seröser, „glasiger“ Ausfluss spricht in der Regel für eine nicht gonorrhoische Urethritis / Harnröhrenentzündung. Diese wird z.B. durch Chlamydien, Mykoplasmen oder Ureaplasmen hervorgerufen.
Wenn es sich schlicht um eine Blutung aus der Harnröhre handelt kann dies Folge eines Traumas (z.B. durch sexuelle Handlungen), einer medizinischen Manipulation (z.B. nach Katheteranlage) oder sehr selten Folge eines Harnröhrenkarzinoms sein.
In jedem Fall sollten Sie sich urologisch untersuchen lassen.
Jede Form der Blasenentleerungsstörung kann prinzipiell behandelt werden. Auch hier gilt, dass zunächst die genaue Ursache der Beschwerden gefunden werden muss um eine erfolgreiche Therapie durchzuführen.
Die „Reizblase“ ist nicht selten Folge einer bisher unbekannten Infektion, einer psychischen Belastungsreaktion, eines Hormonmangels und selten eines Blasentumors.

Grundlagen für eine erfolgreiche Therapie sind neben der sorgfältigen Erhebung der Krankengeschichte die Abklärung der Infektsituation im Genitaltrakt, eine körperliche Untersuchung und ggf. eine Blasenspiegelung oder Blasendruckmessung (Urodynamik).
Etwa 20 % bis 30 % der Frauen mit Harnwegsinfektionen erleben wiederauftretende Infekte. In rund zwei Dritteln der Fälle lösen E. coli-Bakterien des Darms die Infektion aus, wenn sie über die Harnröhre in die Harnblase gelangen. Bei wiederkehrenden Harnwegsinfektionen (>3 Harnwegsinfektionen innerhalb von 12 Monaten oder >2 Harnwegsinfektionen innerhalb von 6 Monaten) sollte eine urologische Abklärung erfolgen.
Ein erster diagnostischer Schritt ist hierbei immer eine Urinuntersuchung (Teststreifen sowie Urinsediment) incl. einer Urinkultur zum Nachweis oder Ausschluss von Bakterien im Urin. Sollte in Ihrem Fall eine solche Abklärung geplant sein, möchten wir Sie bitten möglichst ohne Vorbehandlung (z. B. noch Einnahme eines Antibiotikums oder aber auch eines pflanzlichen Präparates incl. Blasen- und Nierentee innerhalb der letzten 5 Tage vor dem Untersuchungstermin) zur Untersuchung zu kommen, da aufgrund von Hemmstoffen (z. B. durch ein Antibiotikum, viele pflanzliche Präparate oder Blasen- und Nierentee) möglicherweise der Nachweis von Bakterien im Urin nicht möglich und dementsprechend dann eine Urinuntersuchung nicht sinnvoll ist.
Bitte haben Sie dafür Verständnis, dass wir bei Frauen bevorzugt Katheterurin (mittels Einmalkatheterismus) untersuchen, da es bei einer Mittelstrahluringewinnung bei Frauen häufig zu Kontaminationen und damit verfälschten Befunden kommt.
Sollten Bakterien im Urin nachgewiesen werden (die Bebrütung und Austestung kann ca. 2 — 5 Tage dauern) ist je nach Befund meist zunächst eine testgerechte antibiotische Behandlung und 5 — 7 Tage danach eine erneute Urinuntersuchung zum Infektausschluss sinnvoll. Falls die Beschwerden sehr ausgeprägt sein sollten, kann auch bereits bei Ihrem Termin mit einem Antibiotikum (zunächst empirisch) begonnen werden, jedoch kann dann noch im Verlauf (nach Erhalt des Antibiogrammes) eine testgerechte Anpassung erforderlich sein.
Zur weiteren Diagnostik ist in der Regel ein Ultraschall von Nieren und Blase sowie oft auch eine Blasenspiegelung zu empfehlen.

In manchen Fällen kann auch zur Abklärung anatomischer Besonderheiten oder bei Verdacht auf Steine im Harntrakt ein CT/MRT des Bauchraumes erwogen werden.
Fragen zu Sperma /Hoden
Jede Blutung sollte urologisch abgeklärt werden, auch wenn sich in vielen Fällen keine Ursache für die Blutung mehr nachweisen lässt.
Gründe für Blut im Sperma
Nicht selten ist ein kleines, verletztes Gefäß in den Samenwegen für die Blutung verantwortlich. Eine bräunliche Verfärbung tritt nach langem Verweilen des Blutes in der Samenflüssigkeit auf.
Weitere Ursachen der Blutung können Entzündungen der Prostata, Samenbläschen oder Folge urologischer Operationen / Eingriffe sein.
In sehr seltenen Fällen können bösartige Erkrankungen der Hoden, Samenwege oder der Prostata für die Blutung verantwortlich sein.
Ein Hodentumor kann man als „holzharten“ Knoten tasten. Differntialdiagnostisch kommt eine Spermatozele (Zyste im Nebenhoden) oder eine Hydrozele (Wasserbruch, Flüssigkeit im Hodensack) in Frage. Ohne klinisch Untersuchung und Ultraschall kann die Unterscheidung jedoch sehr schwierig sein.
Fragen zum Sexualleben
Als Geschlechtskrankheiten bezeichnet man sexuell übertragbare Krankheiten (auf Englisch: sexual transmitted diseases; kurz STDs). Krankheitserreger können Viren, Bakterien, Pilze oder Parasiten sein. Diese werden bei sexuellem Kontakt von Mensch zu Mensch übertragen. Geschlechtskrankheiten kommen bei Männern und Frauen vor, ihre Symptome unterscheiden sich allerdings manchmal. Hier lesen Sie alles wichtige über die Krankheiten, ihre Übertragung und wie Sie sich schützen können.
Häufige Geschlechtskrankheiten
Eine Geschlechtskrankheit (venerische Krankheit) ist eine Erkrankung, die vorrangig durch sexuellen Kontakt von Mensch zu Mensch übertragen wird. Zwar kommen bei den meisten Geschlechtskrankheiten auch andere Ansteckungswege in Frage, sie spielen aber eine untergeordnete Rolle.
Sexuell übertragen werden vor allem HIV, HPV-Viren, Genitalherpes, Syphilis (Lues), Trichomonaden, Tripper (Gonorrhoe), Ulcus Molle (Weicher Schanker), Chlamydien sowie Hepatitis B / C.
Sexuell übertragbare Krankheiten haben verschiedene Übertragungswege. Man kann sich mit Geschlechtskrankheiten beim Oral‑, Vaginal- und Analverkehr infizieren. Das Ansteckungsrisiko unterscheidet sich allerdings bei den verschiedenen Praktiken.
Geschlechtskrankheiten vorbeugen
Geschlechtskrankheiten können gelegentlich trotz Kondom übertragen werden. Kondome
bieten nur dann einen zuverlässigen Schutz vor sexuell übertragbaren Krankheiten, wenn sie passen und korrekt angewendet werden.
Korrekt benutzt, schützen Kondome aber recht sicher vor Geschlechtskrankheiten. Dabei sollten sie nicht nur beim Vaginalsex, sondern auch beim Oral- und Analverkehr verwendet werden. Um Geschlechtskrankheiten vorzubeugen, gibt es neben dem Kondom auch andere wichtige Schutzmaßnahmen wie eine HPV-Impfung.
Bei der Verhütung unterscheiden wir zunächst zwischen der Verhinderung von Krankheitsübertragung und der Verhinderung einer Schwangerschaft. Für ersteres sind Kondome das Mittel der Wahl.
Um die Entstehung von Schwangerschaften zu verhindern gibt es eine Vielzahl an Möglichkeiten. Den meisten ist gemeinsam, dass für die Empfängnisverhütung die Frau in der Verantwortung steht (Pille, Spirale, natürliche Familienplanung).
Ist nun die Familienplanung eines Mannes abgeschlossen oder sind Kinder in der Lebensplanung nicht vorgesehen, so kann der Mann sich für eine Durchtrennung beider Samenleiter (Vasektomie) entscheiden.
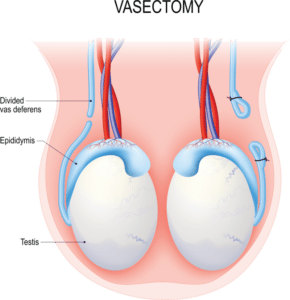
Der erforderliche Eingriff dauert selten länger als 20 Minuten und wird in örtlicher Betäubung durchgeführt. Die Erektion und der Samenerguss sind anschließend unverändert (lediglich die Farbe des Samenergusses wird etwas klarer). Nach etwa 30 Ejakulationen (Samenergüssen) sind alle noch in den Samenblasen verbliebenen Spermien verbraucht.
Die Sicherheit der Empfängnisverhütung durch die Vasektomie liegt bei nahe 100%. Die Vasektomie ist in dieser Hinsicht die sicherste Form der Empfängnisverhütung überhaupt.
Außer dem Einsatz von Kondomen und der Vasektomie gibt es keine sinnvollen Verhütungsmethoden für den Mann.
Bei Erektionsproblemen bestehen verschiedene Therapieansätze, bei denen Urologen folgende Kriterien überprüfen:
- Was ist die Ursache der Erkrankung?
- Wie alt ist der Patient?
- Welche Risikofaktoren sind bekannt?
- Was sind die Präferenzen des Patienten?
Sind diese vier Kriterien abgeklärt, gibt es für Männer verschiedene Behandlungsansätze. Ziel dabei ist es, wenn möglich immer erst die Ursache zu behandeln. Dazu gehört es auch, dass Patienten gemeinsam mit ihrem Arzt den eigenen Lebensstil kritisch betrachten und beeinträchtigende Lebensgewohnheiten ändern. Partnerinnen und Partner sollten bei der Behandlung miteinbezogen werden. Erst wenn eine ursächliche Therapie keine Besserung schafft, ist eine Behandlung der Symptome ratsam.
Medikamentöse Behandlung
Neben der ursächlichen Therapie der zugrundeliegenden Erkrankung kann die erektile Dysfunktion medikamentös behandelt werden. Die am häufigsten eingesetzte Medikamentengruppe ist die der sogenannte Phosphodiesterase-5-Hemmer (PDE-5-Hemmer), bei denen die „blaue Pille“ sicherlich das bekannteste Medikament ist. Die Wirkstoffe dieser Hemmer sorgen für eine stärkere Erweiterung der den Penis versorgenden Blutgefäße, sodass die Erektionsfähigkeit verbessert wird.
Die verschreibungspflichtigen Medikamente unterscheiden sich dabei vor allem durch den Eintritt der Wirkung (von 15 bis 60 Minuten) und der Wirkdauer (von 30 Minuten bis zu 6 Stunden) voneinander. Die Kosten für diese Medikamente dürfen aufgrund eines Beschlusses des Gesetzgebers nicht von den gesetzlichen Krankenkassen übernommen werden.
Zu den häufigsten Nebenwirkungen gehören Kopfschmerzen, niedriger Blutdruck und Sehstörungen. Vor allem Patienten mit Herzproblemen sollten sich vor Einnahme der Medikamente kardiologisch untersuchen lassen. In Ausnahmefällen sprechen Patienten auf PDE-5-Hemmer nicht an. In diesem Fall sollte der Testosteronspiegel kontrolliert werden.
Wirkstoff per Spritze (selbst) injizieren
Führt die medikamentöse Behandlung zu keiner Verbesserung, können Urologen die Wirkstoffe auch direkt in den Schwellkörper injizieren (SKAT: Schwellkörperautoinjektion). Alternativ ist auch das Einführen per Schmelztablette über die Harnröhre (MUSE) möglich. Um die erfolgreiche Durchblutung des Penisschwellkörpers zu messen, erfolgt die erste Anwendung zunächst beim Urologen.
Bei einem Therapieerfolg kann der Patient sich den Wirkstoff dann zu Hause, meist 10 bis 20 Minuten vor dem Geschlechtsverkehr, per Fertigspritze schmerzfrei selbst injizieren. In den letzten Jahren haben diese beiden Therapiemöglichkeiten, auch wegen ihrer schwierigen Handhabung und Nebenwirkungen (Thrombosen, schmerzhafte Erektion des Penis), an Bedeutung verloren.
Vakuumpumpe
Eine Alternative zu Medikamenten ist die eher seltene Verwendung einer Vakuumpumpe, bei der ein über den Penis gestülpter Zylinder ein Vakuum erzeugt. Dadurch kann sich der Schwellkörper ausdehnen. Blut strömt ein und eine Erektion tritt ein. Über einen Gummiring, der über die Penisbasis gestülpt wird, kann ein Abfließen des Blutes verhindert werden.
Schwellkörperprothese
Führen die oben genannten Behandlungsmethoden nicht zum Erfolg, kann auch die Implantation einer Schwellkörperprothese in Betracht gezogen werden. Bei dieser Operation werden die Schwellkörper durch (hydraulische) Prothesenschenkel ersetzt, die über einen speziellen Mechanismus aktiviert oder deaktiviert werden. Auf diesem Wege ist die Erektion steuerbar. Wichtig: Die Schwammstruktur des Schwellkörpers wird durch diese Operation geschädigt, sodass nach einem solchen Eingriff auf keine andere Therapiemöglichkeit (wie zum Beispiel Tabletten) zurückgewechselt werden kann.
Psychotherapie
Gerade bei jüngeren Patienten (unter 50 Jahren) sind psychische Probleme ein möglicher Auslöser für Erektionsstörungen. Ärzte stellen häufig fest, dass es eine enge Beziehung zwischen depressiven Störungen und erektiler Dysfunktion geben kann, auch beeinflussen Antidepressiva die Sexualität negativ. Ein Gespräch mit einem Psychotherapeuten sowie auch hier kann der zeitweise Einsatz eines PDE-5-Hemmers zur Überwindung einer Blockade hilfreich sein.
Was Sie selbst bei erektiler Dysfunktion tun können
Ein gesunder und aktiver Lebensstil sowie eine ehrliche Aussprache mit dem Partner können manchmal bei Erektionsstörungen helfen. Beherzigen Sie diese Tipps:
- Leben Sie gesund. Verzichten Sie auf Nikotin und Alkohol.
- Versuchen Sie mit viel Bewegung und gesunder Ernährung Ihren Blutdruck, Blutzucker, Blutfette und Ihr Gewicht im Normalbereich zu halten.
- Trainieren Sie Ihren Beckenboden, um Ihr Sexualleben wieder in Schwung zu bringen. Die Schwellkörpermuskeln aus der äußeren Schicht des Beckenbodens sind entscheidend für die Erektion. Probleme mit der Erektion können deshalb auch auf einen schwachen Beckenboden hinweisen. Versuchen Sie deshalb so oft wie möglich die Beckenbodenmuskeln (ohne Hilfe der Bauch- und Gesäßmuskeln) anzuspannen.
- Auch wenn Sport und eine aktive Lebensweise vorteilhaft für die Erektionsfähigkeit sind, sollten Männer beim Radfahren vorsichtig sein. Denn: Eine falsche Haltung oder ein falscher Sattel behindern manchmal die Nervenbahnen oder den Blutfluss im Genitalbereich. Auch dies kann zu einer erektilen Dysfunktion führen. Tipp: Treten beim Radfahren Taubheitsgefühle im Penis oder Hodensack auf, sollten Sie Ihren Sattel überprüfen. Im Idealfall ist dieser möglichst breit und ergonomisch geformt.
- Bei vielen Paaren sind Erektionsstörungen ein schambesetztes Thema: Sprechen Sie deshalb mit Ihrer Partnerin oder Ihrem Partner offen über Ihre Probleme, denn eine Erektionsstörung betrifft Sie beide! Schon die Auseinandersetzung mit der eigenen und der partnerschaftlichen Sexualität kann ein wichtiger Teil der Behandlung sein. Lassen Sie sich auch beim Sex nicht zu sehr unter Druck setzen, vielleicht hatten Sie in letzter Zeit viel Stress. Um Intimität zu verspüren, ist es manchmal genauso hilfreich, einfach nur Zärtlichkeiten auszutauschen. Nicht immer muss es zum „Äußersten“ kommen. Sehen Sie dies auch als Chance, Neues auszuprobieren.
Fragen zu Medikamentöser Tumortherapie
Um einen bösartigen Tumor (Krebs) zu behandeln, gibt es zunächst die Möglichkeit, ihn durch eine Operation zu entfernen oder ihn mit sehr starker Röntgenstrahlung zu zerstören. Sind beide Ansätze nicht erfolgversprechend, so kann ein Arzt/eine Ärztin auch Medikamente gegen den Krebs verabreichen. Dies bezeichnet man als Chemotherapie (da Chemie gegen die Krankheit eingesetzt wird).
Moderne Chemotherapien haben viel von dem Schrecken verloren, der ihnen aus vergangenen Jahrzehnten anhaftet. Übelkeit und Haarausfall kommen zwar noch vor, sind aber selten geworden. Ein(e) erfahrene® Behandler(in) wird mögliche Nebenwirkungen bereits früh erkennen und behandeln. Ziel einer Chemotherapie ist eine Lebensverlängerung, aber wir werden immer auch die Lebensqualität im Auge behalten.
Bei einigen Krebsarten (aber nicht bei allen) ist die Medizin mittlerweile in der Lage, den Tumor mithilfe von Immuntherapie zu behandeln. Hierbei wird (grob vereinfacht) dem Tumor die Möglichkeit genommen, sich vor dem körpereigenen Immunsystem zu verstecken.
Diese Behandlung funktioniert also nur dann, wenn der Patient/die Patientin über ein gutes Immunsystem verfügt. Nebenwirkungen kommen bei der Immuntherapie zwar auch vor, aber deutlich seltener als unter der klassischen Chemotherapie.
Sonstige Fragen
Wenn nach der Vorstellung in unserer Praxis relevante Befunde vorliegen, die eine Konsequenz (z. B. Kontrolle von Blutwerten / Urinbefunden oder weiterführende Untersuchungen) nach sich ziehen sollten, werden wir einen Brief mit entsprechender Empfehlung an den Patienten sowie nachrichtlich an den Hausarzt schreiben.
Bei einer urologisch relevanten Fragestellung auf der Überweisung erfolgt ebenfalls eine Briefschreibung an den Hausarzt.
Bitte haben Sie dafür Verständnis, dass vor allem bei Routineterminen (z. B. unauffälligen Vorsorgeuntersuchungen) sowie regelmäßigen Tumornachsorgen (teilweise viertel-/halbjährlichen Kontrollen) nicht jedes Mal eine Briefschreibung an Ihren Hausarzt erfolgen wird, da wir bei unauffälligen Befunden auf die Briefschreibung verzichten und in den meisten Fällen bereits Folgetermine in unserer Praxis geplant werden.
Sie können sich darauf verlassen, dass wir Sie auf jeden Fall (meist binnen einer Woche) benachrichtigen werden, insofern weitere Untersuchungen oder Maßnahmen erforderlich sind. Nur in dringenden Fällen werden wir Sie hierzu telefonisch kontaktieren.
Aufgrund der o. g. Vorgehensweise möchten wir Sie bitten auf eine routinemäßige telefonische Befundabfrage in unserer Praxis zu verzichten, da dies enorm viel Zeit und Personal bindet.
Wir möchten an dieser Stelle noch darauf hinweisen, dass einige Briefe auf dem Postweg (aufgrund von Fehlern bei den Postdienstleistern) leider nicht ankommen. Dies entzieht sich jedoch unserer Einflussnahme.
Seit der Umstellung des Praxisverwaltungsystems nutzen wir das eRezept und wollen möglichst auf den sog. Tokenausdruck verzichten.
Sollten Sie weiterhin einen Papierausdruck für die Abholung in der Apotheke wünschen, geben Sie uns bitte hierzu Bescheid.
Eine Verordnung mittels eRezept ist derzeit nicht für alle Konstellationen (z. B. Hilfsmittel wie Katheter, Privatrezepte, etc.) möglich und es muss weiterhin ein papiergebundenes Rezept ausgestellt werden.
Die Verordnung eines eRezeptes direkt auf die Versichertenkarte oder eine App setzt voraus, dass Ihre Versichertenkarte vorab bereits einmalig im jeweiligen Quartal in unserer Praxis eingelesen wurde.
Regulär beginnt die gesetztliche Krebsfrüherkennung für Männer ab dem Alter von 45 Jahren. Die Früherkennung wird jährlich angeboten. Bei Männern mit familiär gehäuft vorkommenden urologischen Erkrankungen (z. B. Prostatakrebs bei Vater, Großvater oder Onkel) wird die erste Früherkennung bereits im Alter von 40 Jahren empfohlen.

Der PSA-Wert (sog. Prostatawert; Abkürzung für Prostata-spezifisches Antigen) steht für das hilfreichste Mittel der Urologen in der Früherkennung von Prostatakrebs. Im männlichen Körper ist das PSA für die Verflüssigung des Spermas nach der Ejakulation mitverantwortlich. Die Bestimmung des PSA-Wertes erfolgt über eine Blutentnahme. Je nach Höhe des Wertes muss der Urologe/die Urologin eine Empfehlung für das weitere Vorgehen maßschneidern. Erfahrene Ärzte achten hier nicht nur auf die absolute Höhe des PSA-Wertes
sondern setzen den Wert in Verhältnis zu den vergangenen Werten, zu dem Alter des Patienten, zu der Größe der Prostata, betrachten die familiäre und persönliche Vorgeschichte. Auch wenn der PSA-Wert durch manche reißerische Darstellung in den Medien an Reputation verloren hat, so stellt er in der Hand von erfahrenen ÄrztInnen ein hervorragendes Früherkennungs-Instrument dar und eignet sich ideal zur Überwachung einer bereits bekannten Prostatakrebsekrankung.
Wir sind uns der Verantwortung gegenüber unseren Patienten bewusst und behandeln keine Laborwerte sondern immer den Menschen. Daher sind unsere Konzepte in jedem Fall absolut individuell zugeschnitten. Es gibt in unserer Praxis kein “one-fits-for-all”-Vorgehen.
Wenn im Rahmen einer Krebsfrüherkennungsuntersuchung eine unklare Veränderung der Prostata bemerkt wird (beispielsweise bei verdächtiger PSA-Konstellation oder verändertem Tastbefund der Prostata), so wurde in der Vergangenheit direkt eine Probeentnahme aus der Prostata veranlasst, um einen Prostatakrebs zu sichern oder auszuschließen. Dies hatte den Nachteil, dass auf der einen Seite relevante Befunde häufig übersehen wurden (denn eine Stichprobe ist ja auch fehleranfällig) und auf der anderen Seite unnötige Biopsien durchgeführt wurden. In anderen Fällen kam es im Anschluss an die Biopsie zu schweren Prostataentzündungen.
Um die Zahl unnötiger Biopsien zu reduzieren und die Treffergenauigkeit der Biopsie zu erhöhen besteht die Möglichkeit, ein MRT der Prostata anzufertigen.

Zeigt das MRT keine Auffälligkeit, so kann in den meisten Fällen auf eine unangenehme Biopsie verzichtet werden. Sollte sich im Rahmen des MRT eine auffällige Region der Prostata finden lassen so kann die erstellte “Landkarte” der Prostata dem Urologen/der Urologin bei der Biopsie helfen. Dies trägt zu einer höheren Treffergenauigkeit bei.
Leider ist die mpMRT-Untersuchung der Prostata bislang keine Leistung der gesetzlichen Krankenversicherer. Daher wird je nach radiologischer Praxis i. d. R. ein Betrag von etwa 500 Euro dem Patienten in Rechnung gestellt.
Hier geht´s zum Merkblatt
Die Kosten für das mpMRT der Prostata werden entgegen der häufigen Falschaussage vieler Krankenkassenmitarbeiter nicht automatisch von der gesetzlichen Krankenversicherung (außer von einigen Betriebskrankenkassen/BKKs mit Selektivverträgen, die mittlerweile die Kosten übernehmen) übernommen, da es für diese Untersuchung bis dato keine Abrechnungsmöglichkeit mit den ausführenden Radiologen gibt. Die Untersuchungsleistung ist bis heute schlichtweg im EBM (einheitlicher Berwertungsmaßstab — Grundlage für die Abrechnung der vertragsärztlichen Leistungen), dem Abrechnungssystem der GKV, nicht vorgesehen.
Eine Standardantwort der Krankenkassen auf Ihre Anfrage lautet z. B.: “Wenn Ihr Arzt die Untersuchung für notwendig erachtet und eine Überweisung ausstellt, übernehmen wir selbstverständlich die Kosten.” Leider ist diese Aussage nicht korrekt und führt bei unseren Patienten zu Verunsicherung und Ärger, da von den Krankenkassen allenfalls die Kosten für ein MRT des Beckens ohne die spezifische Fragestellung hinsichtlich gutartiger oder bösartiger Befunde getragen werden.
Auch eine weitergehende Prüfung Ihres Anliegens auf Kostenübernahme durch den Medizinischen Dienst der Krankenkassen (MDK) führt nur zu überflüssiger Bürokratie und wird nahezu immer negativ beantwortet.
Die einzige sinnvolle Maßnahme ist von Ihrer gesetzlichen Krankenversicherung in diesem Fall (nach Vorlage eines Kostenvoranschlags des Radiologen) eine schriftliche Zusage auf Kostenübernahme zu verlangen, was in der Regel auch nicht immer gelingt, sodass leider in den meisten Fällen (außer bei einigen BKK-Versicherten) die Kosten für diese moderne Untersuchung vom Patienten zu tragen sind.
Dennoch raten wir unseren Patienten dazu einen Antrag auf Kostenübernahme bei ihrer Krankenversicherung zu stellen, da gemäß aktueller Empfehlungslage der S3-Leitlinie für das Prostatacarcinom im Rahmen der Primärdiagnostik (siehe Empfehlung 5.16), bei Z. n. negativer Biopsie sowie weiter bestehendem Tumorverdacht (siehe Empfehlung 5.17) sowie aktiver Beobachtungstherapie (Active surveillance, siehe Empfehlung 5.18) durchaus eine Kostenübernahme sinnvoll erscheint.
Wenn sich bei der Erstellung eines multiparametrischen MRT der Prostata ein verdächtiger Bereich innerhalb der Prostata zeigt, 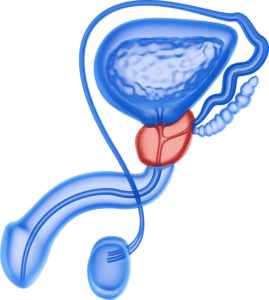 so muss aus diesem Bereich eine Probe (Biopsie) gewonnen werden, um Klarheit zu schaffen (bösartig oder gutartig). Die Biopsie wird in der Regel in örtlicher Betäubung und unter Ultraschallkontrolle vom Enddarm oder vom Damm aus entnommen. Hier kann es sinnvoll sein (je nach Lage und Größe der verdächtigen Region im MRT), die Bilder von Ultraschall und MRT “übereinanderzulegen”. Somit kann man ein zuvor im MRT definiertes Ziel über den Ultraschall millimetergenau anpeilen. Würde man den ungewöhnlichen Vergleich mit dem Militär bemühen, so wäre das MRT die Landkarte mit dem Zielpunkt, der Ultraschall wäre der Beobachtungspunkt, der/die Durchführende wäre der Schütze.
so muss aus diesem Bereich eine Probe (Biopsie) gewonnen werden, um Klarheit zu schaffen (bösartig oder gutartig). Die Biopsie wird in der Regel in örtlicher Betäubung und unter Ultraschallkontrolle vom Enddarm oder vom Damm aus entnommen. Hier kann es sinnvoll sein (je nach Lage und Größe der verdächtigen Region im MRT), die Bilder von Ultraschall und MRT “übereinanderzulegen”. Somit kann man ein zuvor im MRT definiertes Ziel über den Ultraschall millimetergenau anpeilen. Würde man den ungewöhnlichen Vergleich mit dem Militär bemühen, so wäre das MRT die Landkarte mit dem Zielpunkt, der Ultraschall wäre der Beobachtungspunkt, der/die Durchführende wäre der Schütze.
Die Vasektomie verändert nur die Zusammensetzung des Spermas, es sind anschließend keine Samenfäden mehr enthalten. Die Erektion und der Samenerguss bleiben unverändert. Auch auf den Hormonhaushalt hat die Vasektomie keinen Einfluss.

Nein. Wir tasten mit dem Finger den Enddarm ab und beurteilen auf diesem Wege die Prostata, die dem Enddarm direkt anliegt. Die Darmspiegelung umfasst aber die Beurteilung aller Darmabschnitte. Dies ist Aufgabe eines Fachartzes/einer Fachärztin für Gastroenterologie. Der medizinische Fachbegriff für die Darmspiegelung heißt „Coloskopie“.
Auch in der Urologie gibt es Notfallsituationen, die eine dringliche medizinische Behandlung erfordern:
- akute Nierenschmerzen/-koliken

- fieberhafte Harnwegsinfekte incl. Nierenbeckenentzündung
- akuter Harnverhalt (Wasser lassen ist nicht mehr möglich)
- akute Hodenschmerzen (mit und ohne Schwellung)
- sichtbar stark blutiger Urin (mit und ohne Gerinselabgang) bzw. Blasentamponade
- Einriss des Vorhautbändchens beim Mann mit Blutung
- schmerzhafte Schwellung der Eichel und der zurückgezogenen Vorhaut bei Vorhautverengung (Paraphimose)
- schmerzhafte Dauererektion des Penis (Priapismus)
Sollte bei Ihnen ein solcher urologischer Notfall während unserer Sprechzeiten vorliegen, werden wir uns bemühen Ihnen zeitnah einen eingeschobenen Termin (gelegentlich mit Wartezeit) anzubieten.
Außerhalb unserer Sprechzeiten können Sie sich entweder an den Bereitschaftsdienst der Kassenärztlichen Vereinigung (Tel. 116 117) oder in sehr akuten, möglicherweise lebensbedrohlichen Fällen auch an die Notrufnummer 112 wenden.
Ferner ist, insofern Sie fahrtauglich sind oder gefahren werden können, auch die unmittelbare Vorstellung in einer urologischen Fachabteilung (siehe unten) möglich und bei o. g. Krankheitsbildern auch dringend anzuraten:
- Urologische Abteilung KWM Missioklinik Würzburg (Tel.: 0931 — 791–0)
- Klinik und Poliklinik für Urologie und Kinderurologie der Universitätsklinik Würzburg (Tel.: 0931 — 201–0)
- Klinik für Urologie und Kinderurologie am Leopoldina Krankenhaus Schweinfurt (Tel.: 09721 — 720–0)
- Klinik für Urologie und Kinderurologie am Klinikum Aschaffenburg (Tel.: 06021 — 32–0)
Allgemeine Fragen
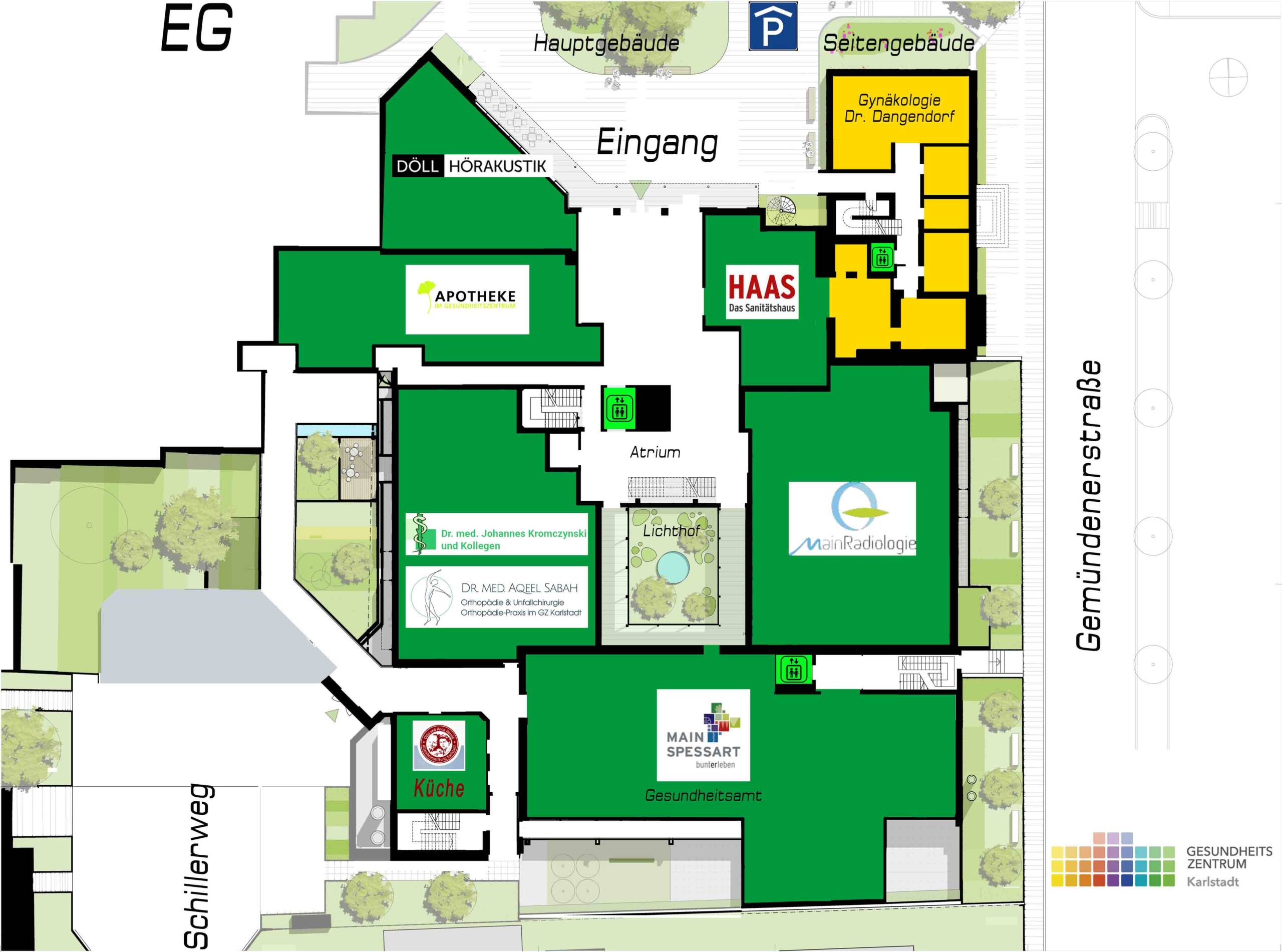
Im Gesundheitszentrum Karlstadt stehen Ihnen mittlerweile 19 medizinische Dienstleister zur Verfügung:
Allgemeinmedizin: Praxis Dr. med. Johannes Kromczynski und Kollegen
Apotheke: Apotheke im Gesundheitszentrum
Augenheilkunde: Augen MVZ Lohr
Chirurgie: Mainspessart-Chirurgie Praxis Ayman Al-Kafri
Dermatologie: Dr. med. Susanne Müller
Gastroenterologie: Main-Spessart-Gastroenterologie Prof. Dr. med. P. Langmann
Gynäkologie: Dr. med. Hartmut Dangendorf
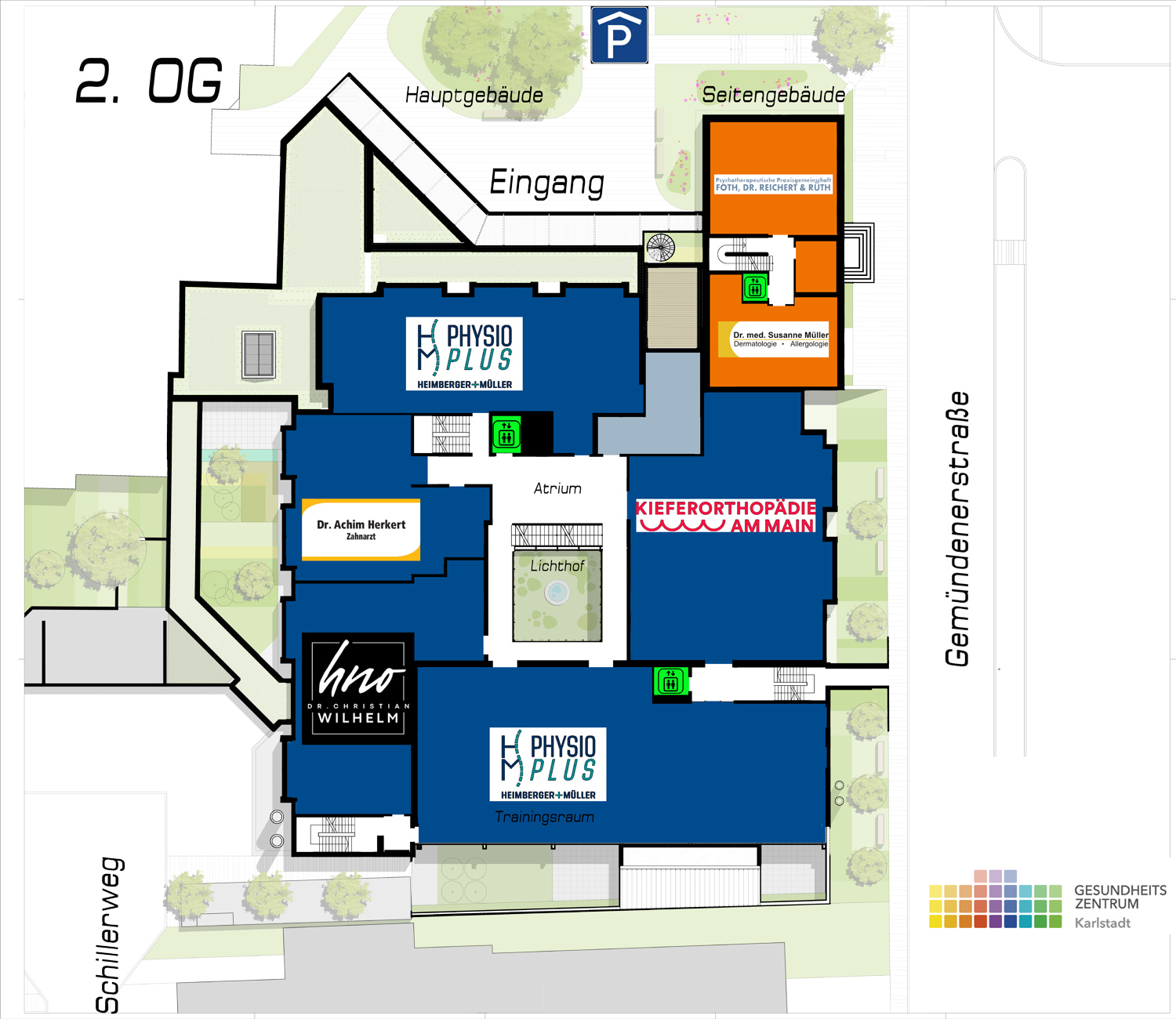
Hals-Nasen-Ohrenheilkunde: Dr. med. Christian Wilhelm (seit 02.01.2025)
Hörakusstik Döll (seit 10.02.2025)
Kieferorthopädie: Kieferorthopädie am Main
Labor: MVZ für Laboratoriumsmedizin und Mikrobiologie Würzburg
Logopädie: Meine Logopädin
Orthopädie: Dr. med. Aqueel Sabah
Physiotherapie: PhysioPlus
Psychotherapie: Psychotherapeutische Gemeinschaftspraxis Foth, Dr. Reichert & Rüth
Radiologie: Mainradiologie
Sanitätshaus: Haas — Das Sanitätshaus
Urologie: Gemeinschaftspraxis Dres. Remmert & Deuchert
Zahnmedizin: Dr. med. dent. Achim Herkert
Außerdem ist das Gesundheitsamt des Landkreises Main-Spessart seit 2024 ebenfalls im Gesundheitszentrum angesiedelt.
Arztpraxen sind mittlerweile telefonisch nur noch schwer zu erreichen. Meist ist es dauerbelegt oder es kann gerade keine Mitarbeiterin ans Telefon gehen. Da wir durch Fachkräftemangel und große Herausforderungen im Gesundheitswesen effektiv mit der Arbeitskraft unserer Mitarbeiterinnen umgehen müssen, haben wir die Online-Rezeption zur Optimierung der Patient-Arztpraxis-Kommunikation für Sie eingeführt.
Wir empfehlen Ihnen überwiegend diese Plattform für die Anforderung von Wiederholungsrezepten, AUs, Überweisungen, Krankenhauseinweisungen, Anforderung von Befunden, Rückrufwünschen etc. zu nutzen.
Wir möchten Sie bitten möglichst auf emails zu verzichten, da sich die Effizienz der Bearbeitung Ihrer Anfragen durch die Nutzung verschiedener Kommunikationskanäle deutlich reduziert.
Die Vorteile liegen auf der Hand der Online-Rezeption:
- Sie können unabhängig von Ort (z. B. auch am Arbeitsplatz) und Zeit (auch außerhalb unserer Sprechzeiten) Anfragen an uns stellen
- Das lästige Besetztzeichen bzw. eine Warteschleife am Telefon werden Ihnen erspart
- Sie müssen keine App installieren, sondern können die Online-Rezeption direkt auf unserer Homepage nutzen
- Die Online-Rezeption bietet eine Chatfunktion über die Sie uns ganz einfach Nachrichten zukommen lassen können
- Datenschutz: die Online-Rezeption ist DGSVO-konform, umfassend rechtsgeprüft und bietet ein einzigartiges Sicherheitskonzept (z. B. dezentrale Datenbanken, E2E-Verschlüsselung, Daten im Chat werden nach spätestens 30 Tagen automatisch gelöscht)
- Wir werden uns bemühen Ihre Anfragen zeitnah zu bearbeiten, jedoch kann die Bearbeitung 1–2 Werktage in Anspruch nehmen und erfolgt nur während unserer regulären Öffnungszeiten.
Eine direkte Online-Terminvergabe ist aufgrund derzeit langer Wartezeiten nicht in Planung.
Ab sofort werden Ihre Anrufe unter 09353–3591 durch unsere KI-basierte Telefon-Assistentin “Lisa” entgegengenommen und Ihre Anfragen erfasst.
Aktuell sind folgende Anfragen möglich: Termin, Rezept, Mitarbeiter, Befund, Krankenhauseinweisung, Überweisung, Notfall, Sonstiges.
Telefonische Erreichbarkeit über unsere Telefonassistentin Lisa:
- Montag/Dienstag/Donnerstag jeweils von 8:00 bis 10:30 Uhr sowie von 14:00 bis 16:00 Uhr
- Freitag von 8:00 bis 10:00 Uhr
- Ausserhalb dieser Zeiten ist das bekannte Mailbox-System aktiviert
Die Vorteile der Telefon-Assistentin:
- Sie werden bei uns künftig hochwahrscheinlich kein Besetztzeichen mehr zu hören bekommen, es länger klingeln lassen bzw. wiederholt anrufen müssen, da Lisa mehrere Telefonate simultan führen kann.
- Ihre Anfragen (Terminwünsche, Rezeptbestellungen, Anfragen für Überweisungen/Krankenhauseinweisungen oder Sonstiges) können durch unser Praxisteam strukturiert und zeitnah bearbeitet werden.
- Unsere Mitarbeiterinnen werden durch Lisa entlastet und selbst bei personellen Engpässen werden Ihre Anrufe weiterhin konsequent angenommen.
- Datenschutz: die Online-Rezeption sowie auch die Telefon-Assistentin sind DGSVO-konform, umfassend rechtsgeprüft und bietet ein einzigartiges Sicherheitskonzept (z. B. dezentrale Datenbanken, E2E-Verschlüsselung, Daten im Chat werden nach spätestens 30 Tagen automatisch gelöscht)
- Wir werden uns bemühen Ihre Anfragen immer sobald wie möglich zu bearbeiten, jedoch kann die Bearbeitung nur während unserer Sprechzeiten erfolgen und bis zu 2 Werktage in Anspruch nehmen.

Scheuen Sie sich also nicht mit Lisa zu sprechen und weisen Sie uns auch gerne auf Mängel hin, damit wir die Telefonassistentin mit Ihrer Unterstützung optimieren können.
Das Bundesgesundheitsministerium hat zur Verbesserung der digitalen Struktur im Gesundheitssystem die elektronische Patientenakte (ePA) für alle Patienten ab dem 29.04.2025 eingeführt und die niedergelassenen Ärzte müssen verpflichtend ab Oktober die ePA anbieten. Die Akte für gesetzlich Versicherte ist nun Pflicht, es sei denn sie widersprechen. Die ePA soll wichtige medizinische Daten wie Medikation, Laborbefunde, Notfallinformationen und Daten aus Krankenhausaufenthalten enthalten.
Ärztinnen und Ärzte, Datenschützer und Computerexperten bewerten die ePA weiterhin kritisch. Es gibt derzeit keine einheitlichen Standards zur Datenerhebung, die zentralen Datenspeicherung ist problematisch und die Datensicherheit ist noch völlig unklar. Es besteht weiterer Verbesserungs-/ Nachbesserungsbedarf. Angesichts der ungelösten Probleme sollten Patienten erwägen, der Einrichtung einer ePA zum aktuellen Zeitpunkt zu widersprechen. Der Widerspruch bedingt keinen Nachteil für den Versicherten.

In unserer Praxis sehen wir die Nutzung der ePA in der aktuell geplanten Form aus folgenden Gründen noch kritisch:
- aktuell noch unklare Datensicherheit
- Gefahr von Diskriminierung durch Datenlecks
- Nutzung Ihrer pseudonymisierten Gesundheitsdaten für wissenschaftliche Zwecke birgt datenschutzrechtliche Risiken
- hoher Zeitaufwand in den Arztpraxen beim Hochladen oder Sichten der Daten innerhalb der ePA
- Unsicherheiten bei der ärztlichen Nutzung der Daten innerhalb der ePA durch patientenseitig gelöschte Daten
- technisch nicht ausgereifte Lösungen der Praxisverwaltungssysteme bzw. der Krankenversicherungs-Apps
Die Vereinigung “Team Zahnärzte Bayern” hat eine sehr gute Übersicht zur geplanten ePA erstellt.
Hier geht´s zum Widerspruchsformular gegen die ePA.
Unsere geplanten Schließzeiten finden Sie hier.
Kontakt
Urologische Gemeinschaftspraxis
Dres. Remmert & Deuchert
Gemündener Str. 15–17
97753 Karlstadt
Tel.: 09353 — 35 91
Fax: 09353 — 3592
Sprechzeiten
Mo bis Fr: 8 — 12 Uhr
nachmittags (Mo/Di/Do) nur nach Vereinbarung
Telefonsprechzeiten können hiervon abweichen